- 2019-07-22 10:13
- 作者:佚名
- 来源:每日经济新闻
医院是靠开药、做检查赚钱?几年前,是的。因为有药品、耗材加成,有做检查的利润,因此,医生每开一个检查和处方,都是一份收入。
但这即将成为历史。
近期,国家医保局等四部门印发《按疾病诊断相关分组付费国家试点城市名单的通知》,确定了30个城市作为DRG付费国家试点城市,并明确要求确保2020年模拟运行,2021年启动实际付费。
所谓DRG付费,简单讲就是医保基金按病种给医院打包付费。一种病,无论医院做什么检查和治疗,医保只支付打包费用。如果医院过度治疗,成本得医院自己负担。当然,这是从医保基金的角度理解。
那么从医院经营的角度,DRG付费和以前的按项目付费区别到底在哪里?医院还要考虑哪些因素?DRG付费机制会给医院带来什么挑战?
按项目付费滋生不合理医疗费用增长
长期以来,按项目付费是我国医保向医院支付的主要方式。
DRG资深专家、复旦大学公共管理博士后刘芷辰表示,按项目付费机制下,医生开一个检查、开一个处方,就代表了一项收入,这种支付方式从医院管理角度看流程简化,相对好核算。但从医保管理角度来看,比较宽松,容易导致过度医疗的行为,也容易导致医保费用的上升。
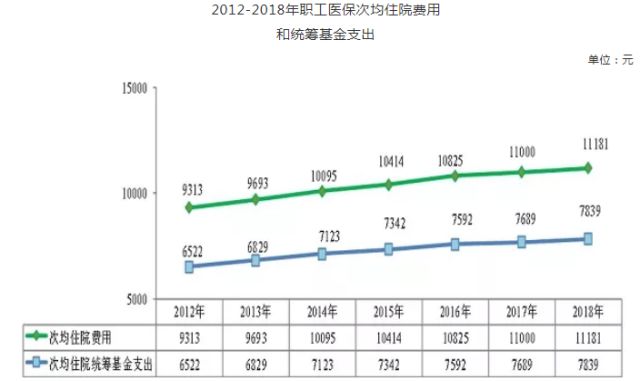
数据来源:国家医保局
2017年,我国已全面取消实施60余年的药品加成制度,使得医药费用过快增长的势头得到初步遏制。2018年,全国已有北京、天津、辽宁、安徽、江西、山东等多地划定全面取消医用耗材加成时间表。此外,北京已在今年6月15日起正式全面取消医用耗材加成。
尽管我国公立医院药品和耗材加成的取消一定程度上能够遏制大处方行为,对降低医疗费用起到促进作用,但无法忽视的是,医疗领域回扣的问题尚未解决,利益驱动使得大处方、大检查的情况仍然存在,助推了医疗费用不合理增长。
简单地说,就是医院不再直接在药品上加钱卖给患者,但是由于回扣的存在,医生可以多开某种药品,而直接从药企获得“好处”。
对于这一问题,业内共识是,需要完善补偿机制的综合改革。同时,南方医科大学南方医院药学部主任刘世霆表示,还应当进行支付方式改革,这也是提高医保基金使用率的有效方法。
刘世霆表示,在以往按项目收费的机制下,一些安全却疗效不确切、利润高的药品在医院获得使用。曾经有外科医生开了提高免疫力的药品,表示对患者总是会有些好处的。而药师在审核处方时与之发生分歧,但这些药品的疗效本身不确切,所以这类问题很难从专业层面解决。也正是由于辅助用药的疗效不明确,则存在“假设”用药需求的空间。
“不论是辅助用药,还是其他安全无效的药品,在付费机制发生改变的时候,这些药品将自然消失。”刘世霆在第二届广东卫生经济发展论坛上说。
提高效率促使住院天数缩短
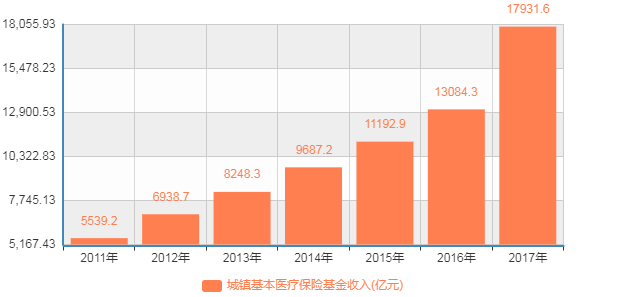
从医保的支出与收入来看,压力已现。数据显示,2018年基本医疗保险基金总收入21090.11亿元,总支出17607.65亿元。而这组数据上年分别为17932亿元、14422亿元。医保基金收入增速达17.6%,支出增速达22.1%,支出增速高于收入增速4.5个百分点。
数据来源:国家统计局
在此情况下,必须加快改革医保支付方式,提高医保基金使用效率。
2017年,国务院发布的《关于进一步深化基本医疗保险支付方式改革的指导意见》要求,到2020年,医保支付方式改革要覆盖所有医疗机构及医疗服务,按项目付费占比明显下降。并明确提出开展按疾病诊断相关分组(DRG)付费试点。
所谓DRG付费,是指依据患者疾病的严重程度、治疗方法的复杂程度以及医疗资源的消耗程度等因素,将住院患者分成若干疾病诊断相关组,以组为单位制定付费标准。简而言之是一种打包预付的方式,这与按项目付费也相区别。
DRG付费能够改变以往的支付激励方式。
刘芷辰说,在以往的按项目收费机制下,药品、耗材、检验检查项目是收入来源,但在DRG付费下每个项目都变成了成本。在保证医疗质量的前提下,医院和医生都会积极合理控制成本,不再有动力多开项目。例如一个阑尾炎手术打包付费价格是6000元,那么不管开多少个检查和处方,治好这个病医保只支付6000元,医生就要规范医疗行为,没必要的检查和处方就不会开了。
“医疗机构和医生只有合理控制成本,提高服务效率,才能得到结余,获取收益。”刘芷辰说。
规范医疗行为,也将对缩短住院天数起到作用。刘芷辰表示,依托DRG构建的支付体系,有助于构建改变医疗服务供方行为的正向激励机制,使医院的收入策略发生变化。医疗保险机构成为医疗费用的总体控制者和患者的代理人,一定程度上抑制了诱导需求,并促使医院尽量缩短病人的住院周期。
有研究表明,实行DRG付费后,德国720家试点医院的平均住院时间降低了30%。
促进医院形成差异化竞争
药品、耗材、检查从收入来源转变为成本,这也势必要求医院改变以往的运营管理模式。
刘芷辰表示,如果不能尽快适应按病组作为单元进行精细化成本管控的运营模式,医院将面临治疗项目越多,亏得越多的风险。
从国外的经验来看,也有不适应DRG支付体系下的医院退出市场的情况。例如,美国1987年-1994年倒闭的医院有454家,关闭急性床22000床。
在看到挑战的同时,实际上对医院的发展也有机遇。
医疗咨询公司Latitude Health创始人赵衡对《每日经济新闻》记者表示,医院必须要清楚自己在DRG组数上的分布情况,以及有关治疗效率的各项指标。医院可以看到自己的亏损DRG组以及盈利DRG组,从而明确哪些组别对自己的经营有利而哪些不利。
“因为基于DRG病组的成本核算,更能反映出医院实际消耗资源的情况,也让医院意识到哪些过度服务不赚钱甚至赔钱。在这一导向下,提升医院的效率和效益才有可能。”赵衡说。
他表示,在亏损和盈利DRG的结构成本下,医院可以看出什么样的结构导致了这类DRG组别的亏损,从而通过各种成本类别的调整——如改变药品、检查、耗材、服务等成本占比,让亏损组别改变经营状况。
此外,这也将促进医院形成差异化竞争。刘芷辰认为,大医院将更加专注疑难杂症的治疗,这样的病组定价更高。大医院可能不再更多的与小医院抢夺门诊资源,中小医院也将会转型到健康管理或康复医院等,与大医院进行错位互补和相互协同合作,医联体的模式也将得到更好发展。
- 分享到: