- 2023-08-18 10:41
- 作者:中国医疗保险
- 来源:中国医疗保险
2020年10月,江苏省徐州市首先从10家三级综合医院开始DRG付费试点,并在此后两年多不断扩大试点范围,于2023年1月实现全市有住院资质的医疗机构DRG付费全覆盖。然而,推行DRG付费后,医疗机构为了获取更多结余或避免超支,有时会产生高套病组、分解住院、低标入院、转嫁费用等违规行为,损害医保基金的安全和参保人员的利益。
为了最大程度防范DRG付费的潜在风险,徐州市依托多年来形成的特色监管体系,迅速将监管思路从重点查处过度医疗、分解收费、重复收费,转移到核查服务不足、高编高套、推诿重症等违规行为,逐步探索形成了“三同时”(DRG付费和监管工作同时启动、同时推进、同时落地)、“两结合”(坚持监管工作的点面结合、智能审核与人工审核结合)、“一支撑”(以信息技术为支撑)的监管办法,推动徐州DRG付费模式下的监管路径逐渐清晰、日趋完善。
01
点面结合,打赢DRG付费监管“主动仗”
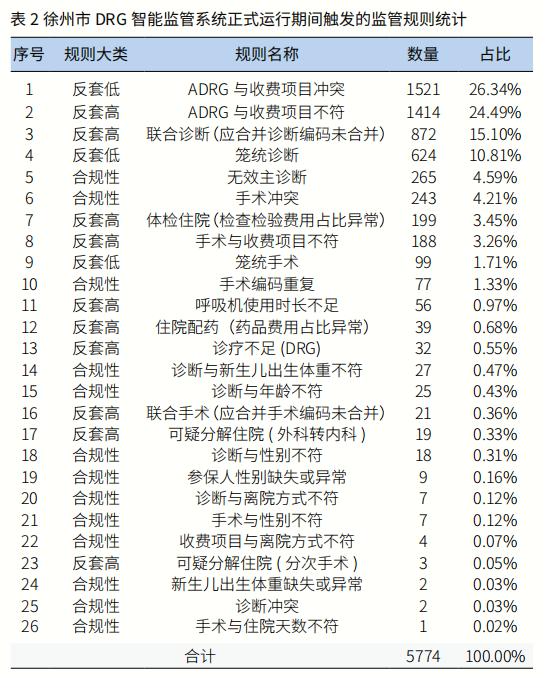
2022年4月,徐州市DRG智能监管系统从试运行进入实际处罚阶段。徐州市严格落实“点面相结合、人工审核和大数据监管相结合、立体防控”的监管办法,通过智能审核持续赋能基金监管,倒逼医疗机构规范诊疗行为,提升医保基金监督管理效能。系统实际运行以来,共审核出院病例13.8万余份。
一是利用“点”的监管精准打击违规行为。
根据DRG异化行为特点,徐州市医保局在一期34条189项监管刚性规则的基础上,完善扩充规则种类和数量,2023年1月新增监管规则1条15项(35项规则见表1),分项明确了规则内涵、违规性质、处罚办法。根据违规的严重程度,将刚性规则处罚分为轻微、一般、较严重和严重四个等级,分别给予整改、对应DRG点数的10%不予计算、对应DRG点数的60%不予计算、对应DRG点数不予计算并扣除该DRG病组点数的30%等处罚。
截至2022年年底(市本级、县区分别自2022年4月、9月正式运行),DRG监管系统共产生疑点5774条(触发监管规则情况见表2),拟扣罚点数47.87万点,拟扣罚金额3903.35万元。经疑点数据交互、医疗机构申诉、医保经办机构审核(包括初审、复审、特殊病例集体讨论等3个环节),排除部分违规疑点,返还13.97万点,返还1112.12万元,实际扣罚点数33.90万点,扣罚金额2791.23万元。
二是利用“面”的监管构筑防护围栏。
为克服监管点设置范围不够广、设置规则难统一等“点”的监管方面存在的天然不足,徐州市医保局依托大数据分析,通过智能审核发现疑点;规范疑点追踪流程,利用人工审核做实违规行为。按照“费用发生情况”“医疗服务质量与能力”“入组情况”“病组病例异常变化”等4个维度,设置28个监测指标(见表3),逐月、逐季度、逐年对于DRG点数付费的病案、病组、人次、费用等进行综合分析挖掘,对医疗机构的病案质量、医疗服务质量和效率等进行横向和纵向的综合研判,分析比较。将指标异常,特别是多项指标同时异常的医疗机构列入重点监控名单,组织专家和有关人员实施专项稽核。
截至2023年3月,徐州市根据“面”的监管呈现出的可疑数据,已开展两次病历检查。
2022年10月,首次抽查12家二级医疗机构DRG付费病历273份,审核发现违规病历79份,不予支付医保基金23.35万元,并处违约金0.38万元。
2023年3月,再次抽查11家三级医疗机构DRG付费病历500份,涉及AG19、NZ13等23个病组,主要异常问题为高倍率占比异常、低倍率占比异常、次均费用变化异常等。经审核发现违规病历141份,不予支付医保基金63.38万元,并处违约金5.85万元。通过“面”的监管,发现部分医疗机构存在编码高套、低标准入院、转移费用等违规行为,主要表现为上传的主诊断和手术操作与病历不一致,将未治疗或对资源消耗没有影响的疾病作为其他诊断上传,让患者住院期间外出自费购药、检查等,这些通过“点”的监管很难发现查实的问题,在“面”的监管面前原形毕露,监管范围和监管效率有效提升。
02
信息支撑,配置DRG付费监管“加速器”
任何非正常行为都会在真实世界的大数据中有所映射。徐州市医保局高度重视大数据在监管中的基础性、关键性作用,在DRG付费改革之初,就将运行和监管作为两个系统分别招标,实现互相借鉴、互相制约,并依托“互联网+监管”实现医保基金监管效能大幅提升。
一是提升智能化水平。目前,徐州市DRG付费平台已实现规范医保编码和医保结算清单质量,开展疾病诊断分组和质控,进行费用结算和综合评价等主要功能;徐州市DRG大数据监管平台借助人工智能、自然语言识别、大数据分析技术,实现在疾病分组的基础上,从疾病诊断、手术操作、检查、耗材、用药、诊疗、费用等多个维度,对海量病例的医疗服务全过程数据进行分析和挖掘。为监管工作提供“线上审核+线下稽查+定点自查”的良性循环模式,促进DRG病案质量、入组准确率和基金支付效率良性提升。
二是实现便捷化审核。在审核时,首先,徐州市DRG智能监管系统按月审核医疗机构的结算清单、费用明细等数据信息,对违规疑点病例涉及的点数在当月结算点数中予以扣除;其次,疑似违规数据将通过DRG智能监管系统交互至医疗机构,医疗机构可在规定时限内进行异议病例线上申诉,并上传佐证材料;最后,稽核人员对医疗机构申诉材料进行初审、复审,对疑难复杂问题开展集体讨论,经审核排除的医疗机构疑似违规数据,在下月结算时返还相关点数。
三是推进螺旋式改造。徐州市医保局不断研判典型违规行为表现形式和根源,将审核确认的典型违规行为收集整理到医疗机构DRG付费异化行为中,进一步完善监管规则、监测指标及规则知识库,螺旋式提升监管能力和水平。2023年1月,根据大数据梳理出来的BL1、GK1、FM2等26个核心组数据异常情况,组织人员进行详细分析,提出了“ADRG与收费项目不符”等15项“点”的监管方面的刚性规则,并维护到监管系统。
两年来,徐州市充分发挥DRG付费方式改革的杠杆作用,协同推进DRG付费监管,引导医疗机构强化自我管理能力,助力患者享受更高质量的医疗服务,有效保障参保人员待遇。下一步,徐州市将持续分析、总结DRG付费监管情况,查找典型违规问题根源和表现形式,形成新的监管思路、规则和监测指标,不断优化、充实监管规则知识库,扩大智能监管覆盖面。