- 2020-04-30 15:45
- 作者:三耳 | suktang
- 来源:DRG变量
DRG医保支付改革模拟运行已进入关键节点,在医保DRG支付下,您最关心的是什么?
对于医院院长来讲,他们关心的是绩效考核、病案首页质量、成本管控等内容;临床医生则更关心如何做好主诊断填写工作,提高医疗服务质量,拿到更多绩效。那医院医保科又关心什么呢?
经过艾登科技的调查发现,大多数医院医保科更关心于DRG实施层面的应对策略,以及预见医保支付风险时的应对措施。为此,这家致力于大数据分析的企业,组织了10多名专家,从12个角度为医院医保科制成了一套较为完整的医保科的医保DRG支付应对策略。
昨日,针对该策略,艾登科技资深咨询团队以“DRG支付下医院医保科与医保局沟通常见问题”为主题,通过直播的方式与大家进行了探讨,《DRG变量》节选重点为大家分享。
01
试运行方式+各方反馈,完善改革
根据国家医保局公布的付费技术规范相关规定,以及已经执行DRG付费试点工作地区的大概流程,一般来讲,DRG支付从患者出院到医院拿到支付结算结果并结算金额,一共有四个主要节点,如下图:
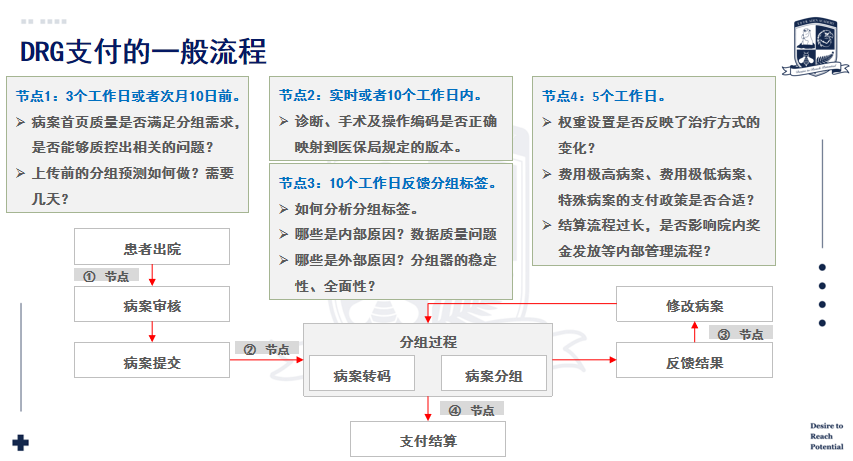
艾登科技首席咨询总监梁健提到,在DRG支付流程的4个节点中,医院最应该做三件事情:提高数据质量、具备内部分组预测能力、分析医保局反馈回来的标签。针对节点中的外部问题,医院要在DRG支付试运行期间,结合自身病案情况,进行详细分析,并积极反馈,以促进当地医保局相关政策的不断优化。
而对于医保版DRG未试点的地区及医院,需未雨绸缪,全方位评测本院数据质量水平。比如,进行病案首页年度数据质量分析,提前做DRG支付盈亏测算,发现问题并及时整改。
DRG支付方式改革不是一蹴而就的,它也可能会有方方面面的问题,所以需要通过试运行的方式、通过大家的反馈来进行不断完善。在试运行过程中,医院需要保持两个疑问,一是本地DRG分组器的合理性,对分组结果是否有质疑?二是本地DRG支付政策的合理性,对支付政策是否有质疑?
2019年,国家医保局启动DRG国家付费试点(CHS-DRG),并于10月发布《国家医疗保障DRG分组与付费技术规范》和《国家医疗保障DRG(CHS-DRG)分组方案》,迈出DRG版本从分散无序走向统一规范的重要一步。以上付费技术规范针对所有执行DRG付费的医院,是否符合当地实际?当地如何做一些调整?每个地区、每家医院都需要做到具体问题具体分析。在试运行期间,通过向医保局反馈执行中出现的问题,一起分析,从而不断完善。
此外,梁健还以美国医院医保基金申诉的Final rule案例进行论证。美国是最早开始DRG改革的国家,该国每年都会针对下一年做一个Final rule,5年或者10年还会有一个大调整。在2008年时,美国对分组器中的100个组进行了调整,这个力度是非常大的。
美国经验也进一步说明,分组方案是与时俱进的,需要我们把对医疗的理解、诊疗方式的变化、成本核算的变化等不断的容纳进去,还需要医院发散思维,主动将影响医院改革进程的因素与医保部门进行协商反馈。
总的来讲,DRG支付方式改革是一个不断完善、不断优化的、动态的过程,在这个过程中,会出现许多问题,需要医保管理部门、医疗机构,还包括部分商业保险机构和患者的共同努力。试运行期间,医院一方面要建立沟通申诉机制,提高质控和分组的能力。另一方面还需要将医保局反馈的标签进行对比分析,内部问题及时整改,外部问题及时沟通。
02
内分析数据质量,外沟通分组方案
DRG支付方式改革试行后,医院收入会受到较大的影响,但对于大多数医院而言,基本上都不清楚影响收入的具体原因在哪?医院拿到医保局反馈的分组标签后,如何分析存在的各种问题,如何与医保局进行沟通?
艾登科技高级咨询师王淼讲到,针对医保局提供的标签,医院需对其进行综合分析。主要分为两个方向:一方面分析院内数据质量存在的问题;另一方面分析当地分组方案存在的需要沟通的问题。
以具体医院为例,艾登科技曾通过分析某院有效数据量44000条,发现该医院本身问题数据病案有2798份,当地医保局问题病案为1802份。综合得出模拟结果:ADRG匹配度为86.68%,DRG匹配度为81.32%。这是在剔除4500多份无效病案后得到的结果,若医院本身能够有效解决数据问题,且与医保局沟通后,可在基础上再提升10个百分点,匹配度达95%以上。
医院数据质量问题是我们老生常谈的问题,主要表现在编码字段填写不规范、主要诊断编码填写不标准、编码填写不符合编码规范、原始数据不匹配等。而医保分组器问题,主要表现在转码问题、医保分组器入组错误、医保版分组器ADRG设置矛盾、分组方案与国家医保版不同等方面。
在医保分组器的研发更迭中,不同版本分组器也存在不同的问题。BJ-DRG只要有一条编码不标准就无法入组;CN-DRG提高了入组率,但是T版分组器带来大量的入组偏差,歧义病案过多;而国家医保版分组器,分组方案缺少外科组对应的诊断,仍有部分诊断/手术定义不清。
针对以上问题,如果医院有分组能力,可以针对两个不同版本的分组器,对分组结果进行对比,若入组结果偏差较大,一定要将问题病案逐一挑出来,仔细分析。医保局也很欢迎医院针对入组方案提出问题和意见,以不断完善当地医保版分组器,使整体分组结果越来越好,越来越精准。所以,及时的反馈与沟通非常重要。
医保DRG支付的到来,给医保科带来了更大的压力,更多的挑战。医保科及时向医保局反映情况、分析原因、提出建议、合理协商,能切实提高了医院医保管理工作的水平与实效,也能减少医院运行过程中可能发生的政策性亏损,更能推动医保改革的不断完善,需高度重视医保管理工作中的沟通与交流。



